Viruela
| Viruela | ||
|---|---|---|
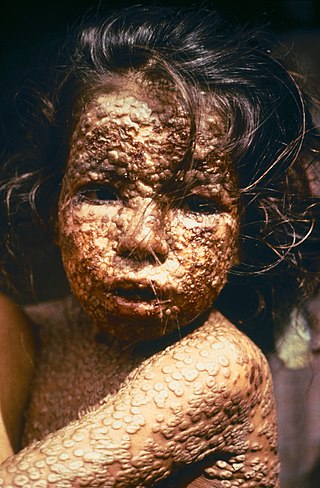 Infección de la viruela, cubierta por las características erupciones en la piel. Bangladés, 1973. | ||
| Especialidad | infectología | |
La viruela (del latín variola: 'pústula pequeña') fue una enfermedad infecciosa grave, contagiosa y con un alto riesgo de muerte, causada por el virus Variola virus en el siglo XIX.[1] El último caso de contagio natural se diagnosticó en octubre de 1977 y en 1980 la Organización Mundial de la Salud (OMS) certificó la erradicación de la enfermedad en todo el planeta.[2] Sus principales características eran una elevada tasa de mortalidad, de alrededor de un 30 %, con tasas especialmente elevadas en bebés,[3][4] mientras que en aquellos que sobrevivían dejaba cicatrices por todo el cuerpo, y en algunos casos ceguera.[4]
Los síntomas iniciales incluían cuadros de fiebre y vómitos,[5] seguidos en días posteriores de la formación de llagas en la boca y erupciones cutáneas. Al cabo de unos días, las erupciones cutáneas se convertían en protuberancias cargadas de denso líquido con un característico hundimiento en el centro. Con la evolución de la enfermedad, las protuberancias se convertían en pústulas y después en costras, las cuales se caían y dejaban las características cicatrices en la piel.[5] La enfermedad se propagaba a través del contacto de personas sanas con personas contagiadas o mediante el intercambio de objetos contaminados con el virus responsable de la enfermedad.[6] La principal vía de prevención consistió en inocular la vacuna desarrollada contra la viruela, mientras que para su tratamiento una vez contraída la enfermedad existían antivirales específicos, aunque de efectividad escasa.[nota 1]


Se desconoce el origen de la viruela, pero existen evidencias de su existencia en una época muy temprana, pues se han hallado restos en momias egipcias datadas del Siglo III a. C.[8][9] La enfermedad se propagó a lo largo de la historia a través de brotes periódicos: en la Europa del siglo XVIII se estima que unas 400 000 personas morían cada año por viruela y un tercio de los supervivientes desarrollaba ceguera.[10][11] Se estima que solo en el siglo XX, la viruela mató hasta 300 millones de personas[12][13] y a 500 millones en sus últimos 100 años de existencia.[14] En 1967, apenas una década antes de su erradicación, se registraron 15 millones de casos.[10]
Parece ser que en China alrededor del siglo XVI se comenzó una forma primitiva de inoculación de la viruela para mitigar sus efectos.[15][16] Europa adoptó esta práctica hacia la primera mitad del siglo XVIII, pero no fue hasta 1796 cuando se creó la primera vacuna moderna contra la viruela, gracias a Edward Jenner.[17] En 1958, la Unión Soviética propuso a la OMS una campaña mundial para erradicar la enfermedad y desde 1967 se intensificaron los esfuerzos para eliminar la viruela con campañas masivas de vacunación, hasta certificar oficialmente su final en 1980. Se considera a la viruela una de las dos únicas enfermedades infecciosas que el ser humano ha logrado erradicar, junto a la peste bovina, erradicada oficialmente en 2011.[10][18][19] La Unión Soviética proporcionó mil quinientos millones de dosis entre 1958 y 1979, así como el personal médico.[20]
La campaña se llevó a cabo entre 1967 y 1979 y costó alrededor de trescientos millones de dólares. Analistas estimaban que Estados Unidos, el principal contribuidor a la misma, recuperaba el dinero que había gastado en la campaña mediante menores gastos de salud cada veintiséis días.[21]
Clasificación
[editar]Según la forma clínica de presentación de la viruela, se clasifica en:
- Viruela mayor: es la forma grave y más común de la viruela, que ocasiona una erupción más extendida y fiebre más alta. Hay cuatro tipos de viruela mayor: la común (era la más frecuente y se observaba en 90 % o más de los casos); la modificada (leve, y se observaba en personas que se habían vacunado); la lisa; y, por último, la hemorrágica (estos dos últimos tipos eran raros y muy graves). Históricamente, la viruela mayor ha tenido una tasa general de mortalidad de aproximadamente el 30 %; sin embargo, la viruela lisa y la hemorrágica solían ser siempre mortales.
- Viruela menor o alastrim: era un tipo menos común de la viruela y una enfermedad menos grave, cuyas tasas de mortalidad fueron históricamente del 1 % o menores.
Historia
[editar]
La viruela era causada por el virus variola que surgió en las poblaciones humanas en torno al año 10000 a. C.[22] Durante varios siglos, sucesivas epidemias devastaron a la población mundial. Su tasa de mortalidad llegó a ser hasta de un 30 % de los pacientes infectados y entre el 65% y el 80% de los supervivientes presentan cicatrices profundas (marcas de viruela), más prominentes en la cara.[23]
En la India se creía que la viruela se debía a la bendición de la diosa de la viruela Shitalá (la Fría), y cuando alguna persona se enfermaba acudían a adorarla (con lo que la epidemia se expandía con más velocidad). Aún hoy, a los bebés en la India se los llama genéricamente kumará ('fácil muerte', siendo ku, 'fácil', y mará, 'muerte').[cita requerida]
La viruela fue una enfermedad devastadora en la Europa del siglo XVIII, que se extendía en forma de epidemia matando y desfigurando a millones de personas. Es probable que el siglo XVIII fuera una época especialmente terrible debido a la presencia de la viruela en Europa, ya que la tasa de población creció de manera desmesurada haciendo más fácil la propagación de la enfermedad.
Después de afectar durante milenios al Viejo Mundo, durante la Conquista de América fue contagiada por los recién llegados a los indígenas, que carecían totalmente de defensas ante esa enfermedad desconocida para ellos, causando un colapso demográfico en las poblaciones nativas.[24] En 1520, apareció entre los mexicas durante el sitio de Tenochtitlán, provocando además la muerte de Cuitláhuac.[25][26] Entre los incas la viruela acabó con el sapa inca Huayna Capac, provocó la guerra civil previa a la aparición hispana y causó un desastre demográfico en el Tahuantinsuyo, que antes de la llegada de los conquistadores europeos contaba con 14 millones de habitantes, mientras hacia el siglo XVIII la población autóctona se redujo a 1,5 millones.[cita requerida] En Chile, detuvo el avance de los mapuches tras la muerte de Valdivia.[cita requerida] En la península ibérica, provocó la muerte del rey Luis I durante una de las graves epidemias sucedidas en el siglo XVIII en Europa.
Durante cientos de años han ocurrido ocasionalmente epidemias de viruela, sin embargo, después de un exitoso programa de vacunación mundial promovido por la Unión Soviética se logró erradicar la enfermedad. En los Estados Unidos, el último caso de viruela se registró en 1949, mientras que el último caso ocurrido en forma natural en el mundo fue en Somalia en 1977. Una vez que la enfermedad se erradicó en todo el mundo, se suspendió la vacunación habitual de toda la población porque ya no había necesidad de prevenirla. Excepto por las reservas en dos laboratorios, el virus variola está eliminado. Dichas muestras se mantienen en estado criogénico en el Instituto VECTOR de Novosibirsk (Rusia) y en el Centro de Control de Enfermedades de Atlanta (Estados Unidos). Grupos de biólogos han insistido en eliminar ese par de muestras para prevenir que, por un accidente no deseado, alguna de ellas salga del estado de congelación en que se encuentran. Esto no se ha llevado a cabo debido a que el virus como tal nunca fue entendido por completo y se sabía muy poco sobre la forma en que mutaba; aunque se logró dar con la vacuna, su elaboración se hizo de manera empírica, sin conocer con detalle la estructura del virus o su forma de infección; por esta razón, se decidió conservar estas dos únicas muestras.
En China se practicaba la inoculación como medio de prevención de la viruela desde al menos el siglo X d. C., por entonces un monje taoísta de Emeishan (provincia de Sichuán) llevó el método a la capital del imperio a petición del primer ministro Wang Dan.[27]
Siglos más tarde, la británica lady Mary Montagu (1689-1762), esposa del embajador británico en Constantinopla observó cómo a los niños les pinchaban con agujas impregnadas en pus de viruela de personas contagiadas, y que no contraían nunca la enfermedad. Entonces convenció a su médico para que "variolizara" a sus hijos, y a su regreso a Inglaterra, convenció a los príncipes de Gales para que hicieran lo mismo con sus hijos, llevándose a cabo el famoso experimento Real, lo que ayudó a introducir este procedimiento preventivo en Europa y América.
También en España el rey Carlos IV, que en 1794 perdió a una hija a causa de la viruela, en noviembre de 1798, «no ofreciéndose otro [remedio] que el de la inoculación, acreditada por la experiencia, y generalmente admitida en todas las naciones cultas, oído el dictamen de su primer Médico de Cámara D. Francisco Martínez Sobral», hizo inocular las viruelas al príncipe de Asturias y sus hermanos,[28] por el procedimiento de la variolización introducido en España por el médico militar irlandés Timoteo O'Scanlan, precursor del empleo de la inoculación como método profiláctico.[29]
La utilización de inoculaciones con pus de viruela también registra antecedentes históricos en Sudamérica. El fraile juandediano nacido en lo que actualmente es Chile, Pedro Manuel Chaparro, religioso que posteriormente iniciaría sus estudios de medicina, en 1765 inició inoculaciones sistemáticas con pus de pústulas de los variolosos para prevenir la viruela. Esta acción fue tan acertada que de cinco mil personas inoculadas (vale decir el equivalente a una ciudad completa del siglo XVIII), ninguna falleció.[30]
No se conoce el método utilizado por Chaparro, pero hay algunos datos en el libro Inoculación de las Viruelas, publicado en Lima en 1778 por fray Domingo de Soria, jandeliano, que había trabajado con Chaparro en Valdivia en 1766. En este libro, cuyo apartado titulado "Parecer que dio el doctor Don Cosme Bueno sobre la representación que hace el Padre Fray Domingo de Soria para poner en práctica la inoculación de las viruelas" su autor, el doctor Cosme Bueno termina del siguiente modo:
En vista de todo lo que llevo expuesto, soy de dictamen que puede V. Exc. permitir la Inoculación de las Viruelas como un medio, que sirve para librar muchas vidas, con tal que para el acierto guarden las reglas arriba referidas. Lima y Dicienbre (sic) 20 de 1777.[31]
Lorenzo Quiñones, en 1797, describe el método usado en el Perú y que debe haber sido muy similar al utilizado por Chaparro:
Mediante la ancha punta de una aguja o lanceta humedecida en el pus variólico se inserta ésta entre epidermis y dermis", "También la aguja puede arrastrar un hilo de seda empapado en el pus entre dermis y epidermis.
Se describe que, entre el 3.º y 4.º día de la inoculación, aparece una inflamación, con vesículas y pústulas, seguidas de malestar general, alza térmica y aparición de una viruela atenuada en todo el cuerpo, de evolución sorprendentemente benigna y, de modo excepcional, grave y mortal. El proceso terminaba en quince a dieciséis días y dejaba inmunidad frente a la viruela.

El relativo éxito obtenido por estos procedimientos no fue suficiente para evitar la oposición de ciertos sectores de la clase médica, que siguieron desconfiando del método, hasta que el médico rural Edward Jenner (1749-1823) desarrollara la vacuna.
En 1796 Edward Jenner inició lo que posteriormente daría lugar a la vacuna: un ensayo con muestras de pústula de la mano de una granjera infectada por el virus de la viruela bovina, y lo inoculó a un niño de ocho años. Tras un período de siete días el muchacho presentó malestar. Pocos días después, Jenner volvió a realizar varios pinchazos superficiales de la temida viruela, que el muchacho no llegó a desarrollar.
En 1798 Jenner publicó su trabajo (An Inquiry into the Causes and Effects of the Variolae Vaccinae, a Disease Known by the Name of Cow Pox), donde acuñó el término latino variolae vaccine (viruela de la vaca), de esta manera Jenner abrió las puertas a la vacunación. Jenner es considerado una figura de enorme relevancia en la Historia de la Medicina, si bien cabe decir que sus métodos de experimentación serían inaceptables hoy en día por contravenir los principios de la ética médica.
El método ideado por Jenner tuvo una rápida difusión por Europa. En agosto de 1800 François Colon inició las vacunaciones en Francia inmunizando a su propio hijo. El mismo año publicó su Essai sur l'inoculation de la vaccine, ou Moyen de se préserver pour toujours et sans danger de la petite vérole.[32] En contacto con Colon, que le proporcionó el virus vacunal, el médico catalán Francisco Piguillem realizó las primeras vacunaciones en España el 3 de diciembre de 1800, al inocular el virus a cuatro niños en Puigcerdá. En 1801 publicó sus observaciones sobre los efectos de la vacuna en un libro que dedicó a la madre de los pequeños: La vacuna en España, o cartas familiares sobre esta nueva inoculación escritas a la señora **.[33] El mismo año en Madrid el doctor Pedro Hernández publicó su traducción del francés del Origen y descubrimiento de la vaccina con una extensa dedicatoria a los padres de familia y párrocos de España animándoles a difundir el nuevo método de inoculación con el que él había inmunizado ya a sus dos nietos. [34] Precursor también en el estudio de la aplicación y transmisión de la vacuna, el alicantino Francisco Javier Balmis y Berenguer (1753-1819) dirigió junto con José Salvany y Lleopard, la Real Expedición Filantrópica de la Vacuna (1803-1814),[35] que contó con el permiso y apoyo del rey Carlos IV, y que es reconocida como un hito en la historia de la medicina al aplicar vacunas a lo largo del entonces Imperio español.
En esta expedición que se llevó a cabo en la corbeta María Pita, iban 23 niños pequeños expósitos de Coruña y Madrid, a los cuales de dos en dos se les iba inoculando la vacuna, y tras aparecer la vesícula en su brazo, se recogía el pus para inocular a otro niño y así a lo largo del trayecto hasta llegar a América.
Isabel Zendal, rectora de la casa de expósitos de Coruña, fue en la expedición con su propio hijo. Cuidó de los niños y ayudó en todas las tareas de vacunación en el trayecto y luego allí en las colonias. Nunca volvería a España. Ha sido considerada por la Organización mundial de la Salud como la primera enfermera en participar en una misión internacional.
Erradicación
[editar]

Durante años, cada país realizaba sus propias campañas de vacunación hasta que en 1958, Víktor Zhdánov, el viceministro de Salud de la Unión Soviética, propuso a la Asamblea Mundial de la Salud una iniciativa global conjunta para erradicar la viruela. La propuesta fue aprobada en 1959 bajo el nombre de "resolución WHA11.54".[36] La erradicación de la enfermedad, que entonces afectaba a casi dos millones de personas cada año, se transformó en el principal objetivo de la OMS.
En la década de 1950 la Organización Panamericana de la Salud logró por primera vez eliminarla de todo el continente americano. En 1967, bajo el liderazgo de Karel Raška, se inició una poderosa campaña de vacunación, llegándose a combatir 15 millones de casos en 31 países. La versión Variola major fue detectada por última vez en Bangladés en octubre de 1975 en la niña de dos años Rahima Banu. El 26 de octubre de 1977, se divulgó el último caso de viruela (versión Variola minor) contraída de manera natural, en la localidad de Merca (Somalia) por un hombre de 23 años llamado Ali Maow Maalin.
En 1978, y debido a un accidente de mala manipulación del virus en un laboratorio de Gran Bretaña, la fotógrafa médica Janet Parker contrajo el virus y murió el 11 de septiembre de dicho año, significando la última muerte humana registrada por este virus en el mundo.[37]
Oficialmente se guardaron solo dos muestras del virus, que fueron puestas en estado criogénico en dos laboratorios: una en el Centro para el Control y Prevención de Enfermedades (CDC) de Atlanta, Estados Unidos, y otra en el Centro Estatal de Virología y Biotecnología VECTOR («Instituto VECTOR») de Novosibirsk en Rusia.[38]
La erradicación mundial de la viruela fue certificada, sobre la base de intensas actividades de verificación, por una comisión de eminentes científicos el 9 de diciembre de 1979.[39] El 8 de mayo de 1980, la XXXIII Asamblea de la OMS aceptó el Informe final de la Comisión Global para la certificación de la erradicación de la viruela.[40] Esto provocó que el gobierno británico destruyera su muestra y confiara la defensa sanitaria de su pueblo a Estados Unidos. Actualmente el debate es si destruir o no las últimas cepas del virus.
Debate respecto de la conveniencia de la destrucción del virus
[editar]Según un acuerdo firmado entre los Estados Unidos y la Unión Soviética en 1990, la destrucción del virus debería haber ocurrido antes del fin del año 1993.[41]
Poco después de este tiempo el doctor Brian Mahy, a la sazón conductor de un equipo de investigadores de seis países del CDC, reconoció que la destrucción de los virus depositados en Estados Unidos y Rusia no constituye una garantía total: «Siempre es posible que un virus de viruela haya estado deliberadamente conservado en algún lugar del mundo por gobiernos o grupos sociales con el fin de contar con esa arma biológica».[42]
Aunque el doctor Mahy y su equipo abogaban por la destrucción del virus, este mismo reconocimiento es el principal argumento usado por el doctor Wolfgang Joklik y su equipo compuesto por investigadores estadounidenses, rusos y británicos (Universidad de Duke) para oponerse a la destrucción: «La destrucción del virus aislado bajo vigilancia en los laboratorios de Atlanta y Moscú no quita la amenaza de la viruela en el mundo».[43]
De hecho, recientemente se ha constatado la existencia de cepas del virus congeladas en momias siberianas de fallecidos por la enfermedad.[44][45][46]
Peligro latente
[editar]Con respecto a la erradicación de la enfermedad, hay un efecto que no hace deseable que se guarden muestras del virus: la humanidad no solamente ha perdido la inmunidad al virus, sino que tampoco tiene ya memoria genética. Ante un eventual escape o —principalmente— hasta en un ataque biológico, el tiempo de reacción de la industria y la consecuente vacunación mundial no sería suficientemente rápido como para evitar la muerte de cientos de millones de personas.[47][48]
La vacuna no contiene el virus de la viruela. Se conservaba una reserva periódicamente renovada de unos cuatro millones de dosis de vacunas con fines defensivos. A partir de 2001, el gobierno de los Estados Unidos de América tomó medidas para que hubiera suficiente existencia de vacunas como para inmunizar a toda su población.[49]
Posibles antivirales y vacunas en caso de rebrotes de viruela
[editar]Desde la erradicación de la enfermedad no se ha producido vacuna para la población, sino solamente han sido vacunados miembros del cuerpo militar de Estados Unidos ante las campañas militares de Irak, enfrentando efectos secundarios.[50] Existen reservas estratégicas para la población civil en los Estados Unidos. Sobre su tratamiento, desde su erradicación se han desarrollado fármacos que parecen arrojar resultados positivos en animales y experimentos de laboratorio. Antivirales como el cidofovir y el brincidofovir parecen ser efectivos contra el virus, mientras que el tecovirimat parece seguro en personas sanas (efectos secundarios menores), pero por razones evidentes no se ha probado su efectividad contra la viruela en humanos. Este último está, a pesar de lo anterior, aprobado como tratamiento para la viruela por la FDA de EE. UU.[51]
Epidemiología
[editar]
La enfermedad se considera erradicada desde 1979, así lo declaró la Organización Mundial de la Salud (OMS).[52]
Transmisibilidad
[editar]Para que la viruela se contagie de una persona a otra, se requiere un contacto directo y prolongado, cara a cara. La viruela también puede transmitirse por medio del contacto directo con fluidos corporales infectados o con objetos contaminados, tales como sábanas, fundas o ropa. Rara vez el virus de la viruela se ha propagado transportado por el aire en sitios cerrados como edificios, autobuses y trenes. Los seres humanos eran los únicos portadores naturales del virus de la viruela. No se conocen casos de viruela transmitidos por insectos o animales.
Una persona con viruela puede ser contagiosa cuando comienza la fiebre (fase pródromo), pero alcanza su máxima capacidad para contagiar cuando comienza la erupción. Por lo general, en esta etapa la persona infectada está muy enferma y no puede desplazarse en su comunidad. La persona infectada es contagiosa hasta que desaparece la última costra de viruela. Comúnmente se indicaba a los pacientes que no debían rascarse los granos o costras ocasionadas por la viruela porque dicha práctica dejaba marcas en la piel.
Etiología
[editar]La viruela es provocada por el variola virus.
Cuadro clínico
[editar]Fases de la enfermedad
[editar]| Historia natural de la enfermedad | |
| Período de incubación
(Duración 10 a 72 horas) No contagioso |
Después de la exposición al virus hay un período de incubación durante el cual las personas no presentan ningún síntoma y quizás se sientan bien. Este período de incubación dura en promedio de 12 a 14 días, pero puede oscilar entre 7 y 17 días. Durante este lapso, las personas no son contagiosas. |
| Síntomas iniciales
(Duración: 2 a 4 días) (Pródromo) Algunas veces contagioso¹ |
Entre los primeros síntomas de la viruela se encuentran fiebre, malestar, dolor de cabeza y en el cuerpo y, algunas veces, vómitos. La fiebre, por lo general, es alta y puede subir hasta los 38-40 °C. En ese momento, las personas suelen sentirse demasiado enfermas para seguir con sus actividades habituales. Esto se conoce como la fase pródromo y puede durar de 2 a 4 días. |
| Primera erupción
(Duración: unos 4 días) Período más contagioso Distribución de la erupción: |
La erupción se manifiesta primero en la lengua y en la boca en forma de manchitas rojas.
Estas manchas se convierten en llagas que se abren y esparcen grandes cantidades del virus en la boca y la garganta. Más o menos al mismo tiempo en que las llagas en la boca se abren, aparece una erupción en la piel que comienza en la cara y se extiende por los brazos y las piernas, y luego por los pies y las manos. Generalmente la erupción se extiende a todo el cuerpo en un lapso de 24 horas. Cuando aparece la erupción, la fiebre usualmente baja y es posible que la persona empiece a sentirse mejor. El tercer día, la erupción se convierte en abultamientos. El cuarto día, los abultamientos se llenan de un líquido espeso y opaco, y a menudo presentan un hundimiento en el centro que parece un ombligo (esta es una característica importante para distinguir a la viruela de otras enfermedades). En ese momento, la fiebre suele subir otra vez y se mantiene alta hasta que se forman las costras sobre los abultamientos. |
| Erupción con pústulas
(Duración: unos 5 días) Contagioso |
Los abultamientos se convierten en pústulas —muy altas, generalmente redondas y firmes al tacto, como si hubiese un objeto pequeño y redondo debajo de la piel—. Las personas dicen a menudo que sienten como si tuvieran balines incrustados en la piel. |
| Pústulas y costras
(Duración: unos 5 días) Contagioso |
Las pústulas comienzan a formar una cascarilla y luego una costra. Al final de la segunda semana después de aparecer la erupción, la mayor parte de las llagas han formado costras. |
| Las costras empiezan a caerse
(Duración: unos 6 días) Contagioso |
Las costras comienzan a caerse y dejan marcas en la piel que por último se convierten en cicatrices en forma de hoyos. La mayoría de las costras se caerán a las 3 semanas de haber aparecido la erupción. La persona sigue siendo contagiosa hasta que todas las costras se hayan caído. |
| Las costras se han caído
No contagioso |
Las costras se han caído. La persona ya no es contagiosa, pero conviene tener cuidado |
Véase también
[editar]Notas
[editar]- ↑ Según los Centros para el Control y Prevención de Enfermedades de Estados Unidos (CDC) debido a la erradicación de la enfermedad, la vacuna no está disponible para la población, aunque existen reservas estratégicas de esta, al menos en este país. Sobre su tratamiento, desde su erradicación se han desarrollado fármacos que parecen arrojar resultados positivos en animales y experimentos de laboratorio. Antivirales como el cidofovir y el brincidofovir parecen ser efectivos contra el virus, mientras que el tecovirimat parece seguro en personas sanas (efectos secundarios menores), pero por razones evidentes no se ha probado su efectividad contra la viruela en humanos. Este último está, a pesar de lo anterior, aprobado como tratamiento para la viruela por la FDA de EE. UU.[7]
Referencias
[editar]- ↑ K. J., Ryan; C. G., Ray (2004). Sherris Medical Microbiology (4.ª edición). McGraw Hill. pp. 525-528. ISBN 978-0-8385-8529-0. Consultado el 9 de abril de 2020.
- ↑ «UN 'confident' disease has been wiped out». BBC (en inglés). 14 de octubre de 2010. Consultado el 14 de octubre de 2010.
- ↑ Riedel, Stefan (2005). «Edward Jenner and the History of Smallpox and Vaccination». Baylor University Medical Center Proceedings (en inglés) 18 (1): 21-25. ISSN 0899-8280. PMC 1200696. PMID 16200144. doi:10.1080/08998280.2005.11928028. Consultado el 9 de abril de 2020.
- ↑ a b «What is Smallpox?» (en inglés). Centros para el Control y Prevención de Enfermedades. Consultado el 9 de abril de 2020.
- ↑ a b «Signs and Symptoms» (en inglés). Centros para el Control y Prevención de Enfermedades. Consultado el 9 de abril de 2020.
- ↑ Lebwohl, Mark G.; Heymann, Warren R.; Berth-Jones, John; Coulson, Ian (2013). Treatment of Skin Disease E-Book: Comprehensive Therapeutic Strategies (en inglés). Elsevier Health Sciences. p. 89. ISBN 978-0-7020-5236-1. Consultado el 9 de abril de 2020.
- ↑ «Prevention and Treatment: Antiviral Drugs» (en inglés). Estados Unidos: CDC. Consultado el 9 de abril de 2020.
- ↑ «History of Smallpox» (en inglés). Centros para el Control y Prevención de Enfermedades. Consultado el 9 de abril de 2020. «The origin of smallpox is unknown. Smallpox is thought to date back to the Egyptian Empire around the 3rd century BCE (Before Common Era), based on a smallpox-like rash found on three mummies.»
- ↑ Forni, Diego; Molteni, Cristian; Cagliani, Rachele; Clerici, Mario; Sironi, ManuelaYR 2023. «Analysis of variola virus molecular evolution suggests an old origin of the virus consistent with historical records». Microbial Genomics 9 (1): 000932. ISSN 2057-5858. doi:10.1099/mgen.0.000932. Consultado el 6 de febrero de 2023.
- ↑ a b c «WHO | Smallpox». 21 de septiembre de 2007. Archivado desde el original el 21 de septiembre de 2007. Consultado el 31 de diciembre de 2016..
- ↑ Hays, J. N. (2005). Epidemics and pandemics: their impacts on human history (en inglés). Santa Barbara, Calif. : ABC-CLIO. p. 151-152. ISBN 978-1-85109-658-9. Consultado el 9 de abril de 2020.
- ↑ Henderson, Donald A. (2011). «The eradication of smallpox--an overview of the past, present, and future». Vaccine. 29 Suppl 4: D7-9. ISSN 1873-2518. PMID 22188929. doi:10.1016/j.vaccine.2011.06.080. Consultado el 9 de abril de 2020.
- ↑ Microbe hunters, then and now (en inglés). Medi-Ed Press. 1996. p. 23. ISBN 978-0-936741-11-6.
- ↑ M.D, D. A. Henderson (25 de septiembre de 2009). Smallpox: The Death of a Disease: The Inside Story of Eradicating a Worldwide Killer (en inglés). Prometheus Books. p. 12. ISBN 978-1-61592-230-7. Consultado el 9 de abril de 2020.
- ↑ Needham, Joseph (2000). Science and Civilisation in China: Volume 6, Biology and Biological Technology, Part 6, Medicine (en inglés). Cambridge University Press. p. 134. ISBN 978-0-521-63262-1. Consultado el 9 de abril de 2020.
- ↑ Silverstein, Arthur M. (2009). A History of Immunology (en inglés). Academic Press. p. 293. ISBN 978-0-08-091946-1. Consultado el 9 de abril de 2020.
- ↑ Wolfe, Robert M; Sharp, Lisa K (2002). «Anti-vaccinationists past and present». BMJ : British Medical Journal 325 (7361): 430-432. ISSN 0959-8138. PMC 1123944. PMID 12193361. doi:10.1136/bmj.325.7361.430. Consultado el 9 de abril de 2020.
- ↑ Guidotti, Tee L. (2015). Health and Sustainability: An Introduction (en inglés). Oxford University Press. p. 290. ISBN 978-0-19-932568-9. Consultado el 9 de abril de 2020.
- ↑ Roossinck, Marilyn J. (2016). Virus: An Illustrated Guide to 101 Incredible Microbes (en inglés). Princeton University Press. p. 126. ISBN 978-1-4008-8325-7. Consultado el 9 de abril de 2020.
- ↑ Zhdanov V. "Человек и вирусы (Hombre y virus)". Наука и человечество (Ciencia y humanidad), 1984 (en ruso). Moscú: Знание (издательство, Москва) (Conocimiento): 44–55.
- ↑ Jane Seymour. «Eradicating Smallpox». Consultado el 8 de marzo de 2022..
- ↑ Barquet N, Domingo P (1997). «Smallpox: the triumph over the most terrible of the ministers of death». Ann. Intern. Med. 127 (8 Pt 1): 635-42. PMID 9341063.
- ↑ «Smallpox». www.who.int (en inglés). Consultado el 3 de octubre de 2023.
- ↑ [1]
- ↑ Herrera Perez, Efraín. «LA CONQUISTA DE MÉXICO». UNIVERSIDAD AUTONOMA DEL ESTADO DE HIDALGO. Consultado el 26 de febrero de 2019.
- ↑ García Sanchez, Felipe. «VIRUELA EN LA REPUBLICA MEXICANA». Salud pública de México. Consultado el 26 de febrero de 2019.
- ↑ Temple, Robert K.G. (octubre de 1988). «Inventos y hallazgos de una antigua civilización». El Correo. Consultado el 25 de noviembre de 2012.
- ↑ Gaceta de Madrid, 23 de noviembre de 1798.
- ↑ Ramírez Martín, Susana María, «Timoteo O'Scanlan», Diccionario biográfico español, Real Academia de la Historia.
- ↑ Vicente, de Carvallo y Goyeneche (1875) [1796]. «XCVIII». Descripción Histórico-Geográfica del Reino de Chile 2. pp. 310-311. Consultado el 10 de octubre de 2016.
- ↑ Bueno, Cosme (1778). La inoculación de las viruelas. p. 30.
- ↑ «Colon, François (1764-1812)», BnF, Catalogue général. Notice de personne.
- ↑ Piguillem, Francisco, La vacuna en España, o cartas familiares sobre esta nueva inoculación escritas a la señora **, Barcelona, por Sierra y Oliver Martí [1801]
- ↑ Origen y descubrimiento de la vaccina. Traducido del francés con arreglo a las últimas observaciones hechas hasta el mes de mayo del presente año, y enriquecio con varias notas por el doctor don Pedro Hernández..., Madrid, en la Oficina de don Benito García, y Compañía, 1801.
- ↑ :::Fundación Francisco X. Balmis - Rotary Club Alicante::: Archivado el 27 de mayo de 2006 en Wayback Machine.
- ↑ Fenner, Frank (1998). Development of the Global Smallpox Eradication Programme; publicado en "Smallpox and Its Eradication (History of International Public Health, No. 6)" (en inglés). Organización Mundial de la Salud. pp. 366-418. ISBN 92-4-156110-6. Archivado desde el original el 15 de enero de 2011. Consultado el 7 de noviembre de 2010.
- ↑ «30 años de la erradicación de la viruela». Archivado desde el original el 19 de abril de 2012. Consultado el 31 de diciembre de 2016..
- ↑ Thèves, C.; Biagini, P.; Crubézy, E. (Marzo de 2014). «The rediscovery of smallpox» [El re-descubrimiento de la viruela]. Clinical Microbiology and Infection (en inglés) (Elsevier Inc) 20 (3): 210-218. doi:10.1111/1469-0691.12536. Consultado el 8 de octubre de 2017.
- ↑ Versión archivada de "Smallpox". who.int
- ↑ «25 años sin viruela». Prnewswire.co.uk
- ↑ Consultor de Salud, Buenos Aires, número 84, 21 de enero de 1994, página 9, columna 1.
- ↑ Consultor de Salud, Buenos Aires, número 84, 21 de enero de 1994, página 9, columna 2.
- ↑ Consultor de Salud, Buenos Aires, número 84, 21 de enero de 1994, página 9, columna 3.
- ↑ «La viruela reaparece en una momias congeladas en Siberia». Https://www.elobservador.com.uy/. Montevideo. 22 de noviembre de 2012. Consultado el 8 de enero de 2024.
- ↑ Miguel Ángel Jiménez Clavero (2 de diciembre de 2012). «Lo que había en una momia enterrada en Siberia hace 300 años ¿era viruela?». https://www.madrimasd.org/blogs/. Madrid.
- ↑ «La viruela ‘reaparece’ en unas momias congeladas en Siberia». Materia. Consultado el 31 de diciembre de 2016..
- ↑ «Copia archivada». Archivado desde el original el 18 de enero de 2012. Consultado el 12 de diciembre de 2011.
- ↑ «Hay en el mundo millones de personas no vacunadas que podrían sufrir terribles consecuencias si este virus activo saliera de un laboratorio». - Declaración atribuida al doctor Mahy (CDC) en el Consultor de Salud, número 84, 21 de enero de 1994, página 9, columna 2.
- ↑ «Copia archivada». Archivado desde el original el 19 de enero de 2012. Consultado el 12 de diciembre de 2011.
- ↑ Rivera, Alicia (28 de marzo de 2003). «La campaña de vacunación de viruela registra su segunda muerte». El País. ISSN 1134-6582. Consultado el 7 de noviembre de 2021.
- ↑ Whitehouse, Erin R. (2019). «Novel Treatment of a Vaccinia Virus Infection from an Occupational Needlestick — San Diego, California, 2019». MMWR. Morbidity and Mortality Weekly Report (en inglés estadounidense) 68. ISSN 0149-2195. doi:10.15585/mmwr.mm6842a2. Consultado el 7 de noviembre de 2021.
- ↑ «Conmemoración de la erradicación de la viruela: un legado de esperanza para la COVID-19 y otras enfermedades». www.who.int. Consultado el 17 de febrero de 2023.
Enlaces externos
[editar] Wikcionario tiene definiciones y otra información sobre viruela.
Wikcionario tiene definiciones y otra información sobre viruela. Wikimedia Commons alberga una categoría multimedia sobre Viruela.
Wikimedia Commons alberga una categoría multimedia sobre Viruela.- En MedlinePlus hay más información sobre Viruela
- CDC: Artículo publicado bajo dominio público.
