Куга
| Куга | |
|---|---|
 | |
| БактеријаYersinia pestisкоја изазива кугу, под флуоресцентним освјетљењем | |
| Специјалности | Инфективна болест |
| Симптоми | грозница,слабост,главобоља[1] |
| Вријеме појаве | 1—7 дана након излагања[2] |
| Типови | Бубонска куга,септикемична куга, плућна куга[1] |
| Узроци | Yersinia pestis[2] |
| Дијагностички метод | Проналажење бактерије у лимфном чвору, крви,испљувку[2] |
| Превенција | Вакцина против куге[2] |
| Лијечење | антибиотициисимптоматско лијечење[2] |
| Лијекови | гентамицинифлуорохинолони[3] |
| Прогноза | око 10% ризик од смрти (са лијечењем)[4] |
| Фреквенција | Око 600 случајева годишње[2] |
Куга,позната и као пестис или „црна смрт “,заразнаје болест коју изазива бактеријаYersinia pestis.[2]Симптоми укључују грозницу, слабост и главобољу,[1]а обично почиње један до седам дана након излагања.[2]Постоје три облика куге, од којих сваки утиче на различите дјелове тијела и изазива повезане симптоме. Плућна куга инфицира плућа, изазивајући кратак дах, кашаљ и бол у грудима;Бубонска кугаутиче налимфне чворове,због чега набрекне, а септикемична куга инфицира крв и може да узрокује даткива поцрне и одумру.[1][2]
Облици Бубонске и септикемичне куге се углавном шире уједомбуваили се преносе преко контакта са зараженом животињом,[1]док се плућна куга углавном шири између људи ваздушним путем преко заразних капљица.[1]Дијагноза се обично поставља проналажењем бактерије у течности из лимфног чвора, крви или испљувака.[2]
Особе са високим ризиком могу да се вакцинишу као вид превенције,[2]док особе које имају ризик од плућне куге могу да се лијече превентивним лијековима.[2]Ако је особа заражена, лијечење се спроводи антибиотицима исимптоматским лијечењем.[2]Обично антибиотици укључују комбинацију гентамицина ифлуорохинолона.[3]Ризик од смрти уз лијечење је око 10%, док је без њега око 70%.[4]
На глобалном нивоу, годишње се пријави око 600 случајева.[5]Током 2017. међу земљама са највише случајева биле сеДемократска Република Конго,МадагаскариПеру.[6]У Сједињеним Америчким Државама, инфекције се повремено јављају у руралним областима, гдје се сматра да бактерије круже међуглодарима.[7]Историјски се дешавала у великим епидемијама, а најпознатија је билаЦрна смрту 14. вијеку, која је резултирала са више од 50 милиона смртних случајева у Европи.[2]
Као природни извор, болест се еизоотски одржава уАфрици,Азији,укључујући и територијеРусије,Јужне Америке,иСАД.УСрбијије последњаепидемијакуге забиљежена прије више од 160 година. Пошто еколошки услови нису квалитативно измијењени, сматра се да је и даље је у Србији присутна потенцијална опасност од уноса и ширења куге.
Узрок[уреди|уреди извор]

Пренос паразитаYersinia pestisна неинфицирану особу је могућ на неколико начина: преко контакт капљица, односно кашљања или кијања на другу особу; директним физичким контактом, укључујући сексуални контакт; индиректним контактом, обично додиром контаминираног тла или површине; ваздушним путем, под условом да микроорганизам може дуго да остане у ваздуху; фекално-оралним преносом, који се обично дешава из контаминиране хране или извора воде; векторским преносом, који преносе инсекти или друге животиње.[8]
Паразит циркулише у организмима животиња, посебно код глодара, у природним жариштима инфекције која се налази на свим континентима осим Аустралије. Природна жаришта се налазе у широком појасу у тропским и суптропским географским ширинама и топлијим дјеловима умјерених ширина широм свијета, између паралела 55° С и 40° Ј.[8]Пацови нису директно започели ширење бубонске куге, већ је углавном настала као болест код бува, које су заразиле пацове, чиме су сами пацови постали прве жртве куге. Инфекција коју преносе глодари код човјека настаје када особу уједе бува која је заражена паразитом након уједа глодара који је и сам првобитно заражен угризом буве која је носилац болести. Бактерије се умножавају унутар буве, држећи се заједно и формирају чеп који блокира њен стомак и узрокује гладовање. Бува затим угризе домаћина и наставља да се храни, иако не може да утоли глад, због чега повраћа крв упрљану бактеријама назад у рану од угриза. Бактерија бубонске куге тада инфицира нову особу и бува на крају умире од глади. Избијања пандемије куге обично започињу избијањем других болести код глодара или порастом популације глодара.[9]
Студија из 21. вијека о избијању епидемије куге 1665. године у селу Ејам у Енглеском округу Дербишир Дејлс, која се изоловала током избијања, чиме је олакшано модерно проучавање, открила је да је три четвртине случајева највјероватније узроковано преносом са човјека на човјека, посебно унутар породица, што је много већи обим него што се претходно сматрало.[10]
Знаци и симптоми[уреди|уреди извор]
Постоји неколико различитих клиничких манифестација куге. Најчешћи облик је бубонска куга, затим септикемична и плућна куга.[11]Друге клиничке манифестације укључују кугни менингитис, фарингитис куге и очну кугу.[11][12]Општи симптоми су грозница, хладноћа, главобоља и мучнина.[1]У случају бубонске куге, многе особе имају оток у лимфним чворовима.[1]Код особа које имају плућну кугу симптоми могу да укључују кашаљ, бол у грудима ихемоптизију.[1]
Бубонска куга[уреди|уреди извор]
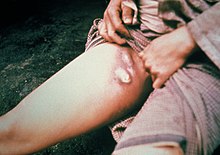
Када бува угризе човјека и контаминира рану повратном крвљу, бактерије које изазивају кугу прелазе у ткиво. БактеријаYersinia pestisможе да се размножава унутар ћелија, па и ако сефагоцитозују,и даље могу да преживе. Када дођу у тијело човјека, бактерије могу да уђу улимфни систем,који одводиванћелијску течност.Бактерије луче неколикотоксина,од којих је познато да један изазивабета-адренергичку блокаду.[13]
Бактерија се шири крозлимфне судовезараженог човјека све док не дође до лимфног чвора, гдје изазива акутни лимфаденитис.[14]Отечени лимфни чворови формирају карактеристичне бубоне повезане са болешћу,[15]а аутопсије тих бубона су откриле да су углавномхеморагичниилинекротични.[16]
Ако је лимфни чвор преоптерећен, инфекција може да прође у крвоток, изазивајући секундарну септикемијску кугу, а ако су бактерије прешле у плућа, може да изазове секундарну плућну кугу.[17]
Септикемична куга[уреди|уреди извор]
Лимфати се одводе у крвоток, тако да бактерије куге могу да доспију у крв и да оду у скоро сваки дио тијела. Кодсептикемичнекуге, бактеријски ендотоксини изазивајудисеминовану интраваскуларну коагулацију(ДИЦ), узрокујући ситне угрушке у цијелом тијелу и могућу исхемијску некрозу (смрт ткива усљед недостатка циркулације/перфузије тог ткива) из угрушака). ДИЦ доводи до исцрпљивања ресурса згрушавања у тијелу и не може више да контролише крварење, па долази до крварења у кожу и друге органе, што може да изазове црвени или црни пјегасти осип и хемоптизу/хематемезу (кашљање/повраћање крви). На кожи се јављају избочине које подсјећају на уједе инсеката; обично су црвене, а понекад и бијеле у средини. Ако се не лијечи, септикемична куга је обично смртоносна, а правовремено лијечење антибиотицима смањује стопу смртности за између 4 и 15%.[18][19][20]
Плућна куга[уреди|уреди извор]
Плућни облик куге настаје усљед инфекцијеплућа.Она изазива кашаљ и на тај начин производи капљице у ваздуху које садржебактеријскећелије, које могу да заразе свакога ко их удише. Периодинкубацијеза плућну кугу је кратак, обично два до четири дана, али понекад траје и само неколико сати. Почетни знаци се не разликују од неколико других респираторних болести; укључују главобољу, слабост и пљување или повраћање крви. Ток болести је брз; ако се не дијагностикује и лијечи на вријеме, обично у року од неколико сати, смрт може да услиједи за један до шест дана. Код случајева који се не лијече, смртност је скоро 100%.[21][22]
Дијагноза[уреди|уреди извор]

Симптоми су обично неспецифични и за коначну дијагнозу куге потребно је лабораторијско тестирање.[23]Бактерија може да се идентификује и микроскопом и култивисањем узорка и то се користи као референтни стандард за потврду да особа има случај куге.[23]Узорак може да се добије из крви, слузи (испљувака) или аспирата извађеног из упаљених лимфних чворова (бубона).[23]Ако се особи дају антибиотици прије узимања узорка или ако дође до кашњења у транспорту узорка особе у лабораторију или лоше ускладиштеног узорка, постоји могућност лажно негативних резултата.[23]
Реакција ланчане полимеризације(PCR) такође може да се користи за дијагностику куге, откривањем присуства бактеријских гена као што су pla ген (активатор плазмогена) и ген caf1, (антиген Ф1 капсуле).[23]PCR тестирање захтијева мали узорак и ефикасно је и за живе и за мртве бактерије,[23]због чега ако особа добије антибиотике прије него што се узме узорак за лабораторијско тестирање, може да има лажно негативну културу и позитиван PCR резултат.[23]
Тестови крви за откривање антитијела против бактерије такође могу да се користе за дијагнозу куге, али то захтијева узимање узорака крви у различитим периодима да би се откриле разлике између акутне и реконвалесцентне фазе титра Ф1 антитијела.[23]
Године 2020. објављена је студија о брзим дијагностичким тестовима који откривају антиген Ф1 капсуле (F1RDT) узорковањем испљувака или бубо аспирата.[23]Резултати су показали да брзи дијагностички F1RDT тест може да се користи за људе код којих постоји сумња на плућну и бубонску кугу, али не може да се користи код асимптоматских особа. F1RDT може да буде користан у обезбјеђивању брзог резултата за брзо лијечење и брз одговор јавног здравља, јер је студијом указано да је јако осјетљив и на плућну и на бубонску кугу. Када се користи брзи тест, потребно је потврдити и позитивне и негативне резултате да би се успоставила или одбацила дијагноза потврђеног случаја куге, а резултат теста треба да се тумачи у епидемиолошком контексту јер налази студије указују да иако је свих 40 од 40 људи који су имали кугу у популацији од 1000 људи тачно дијагностиковано, 317 људи је дијагностиковано лажно као позитивно.[23][24][25]
Мјере спрјечавања[уреди|уреди извор]
Мјере спрјечавања и сузбијања обухватајудератизацију,дезинсекцијуидезинфекцију,хемиопрофилаксуантибиотицима и слично.Вакцинекоје су на располагању имају одређене недостатке па се глобално не користе, али се примјењују у случају погоршања епидемиолошке ситуације.
Вакцинација[уреди|уреди извор]

1347. Средина 1348. Рана 1349. Касна 1349. | 1350. 1351. После 1351. Мања појава |
БактериологВалдемар Хафкинје развио прву вакцину против куге 1897.[26][27]Он је спровео велики програм вакцинације уБританској Индијии процјењује се да је 26 милиона доза Хафкинове вакцине против куге послато изБомбајаизмеђу 1897. и 1925. године, што је смањило смртност од посљедица куге за 50–85%.[26][28]
Куга код људи је постала ријетка у већини дјелова свијета у 21. вијеку, па се сматра да рутинска вакцинација није потребна осим за оне који су изложени посебно високом ризику. Вакцинација није потребна ни за људе који живе у областима где је пристунаензоотскакуга, која се јавља редовним, предвидивим стопама у популацијама и специфичним областима, као што су западне Сједињене Америчке Државе. Није ни назначено за већину путника у земље са познатим недавним пријављеним случајевима, посебно ако је њихово путовање ограничено на урбана подручја са модерним хотелима.Центри за контролу и превенцију болестиСједињених Америчких Држава препоручује вакцинацију само за сво лабораторијско и теренско особље које ради са организмимаYersinia pestisотпорним на антимикробне супстанце, за људе који су ангажовани у експериментима са аеросолом са бактеријом и за људе који су ангажовани у теренским операцијама у областима са ензоотском кугом гдје спрјечавање излагања није могуће.[29]Систематска анализа организацијеCochraneније пронашла студије довољног квалитета да би се дала било каква изјава о ефикасности вакцине.[30]
Рана дијагноза[уреди|уреди извор]
Рано откривање куге доводи до смањења преноса или ширења болести.[23]
Профилакса[уреди|уреди извор]
Профилаксаприје излагања за људе који први реагују у случајевима несреће и здравствене раднике који ће се бринути о пацијентима са плућном кугом не сматра се неопходном све док могу да се одржавају и примјењују стандардне и даље мјере предострожности.[31]У случајевима недостатка хируршких маски, пренатрпаности пацијената, лоше вентилације на болничким одјељењима или других криза, сматра се да профилакса прије излагања може да буде оправдана ако су доступне довољне залихе антимикробних средстава.[31]
Постекспозициону профилакса се углавном разматра за људе који су имали близак, стални контакт са пацијентом са плућном кугом и који нису носили адекватну личну заштитну опрему.[32]Антимикробна профилакса након излагања такође може да се разматра за лабораторијске раднике који су случајно били изложени инфективним материјалима и људе који су имали близак или директан контакт са зараженим животињама, као што су ветеринарско особље, власници кућних љубимаца и ловци.[32]
Специфичне препоруке о профилакси прије и послије излагања су доступне у клиничким смјерницама о лијечењу и профилакси куге објављеним 2021. године.[33]
Третмани[уреди|уреди извор]
Ако се дијагностикује на вријеме, различити облици куге обично реагују на терапију антибиотицима.[34][35]Антибиотици који се често користе сустрептомицин,хлорамфениколитетрациклин.Међу савременим антибиотицимљ коју се користе, сматра се да су сегентамицинидоксициклинпоказали ефикасним умонотерапијскомлијечењу куге.[34][36]
Бактерија куге може да развијеотпорност на лијековеи поново постане велика пријетња по здравље. Један случај бактерије отпорне на лијекове пронађен је наМадагаскару1995. године,[37]а даље случајеви на Мадагаскару пријављене су новембра 2014.[38]и октобра 2017.[39]
Епидемиологија[уреди|уреди извор]

Годишње се пријави око 600 случајева широм свијета.[2]Године 2017. међу земљама са највише случајева биле се Демократска Република Конго, Мадагаскар и Перу.[2]Историјски се дешавала у великим епидемијама, а најпознатија је била Црна смрт у 14. вијеку која је резултирала са више од 50 милиона мртвих.[2]Током 21. вијека, случајеви су распоређени између малих сезонских епидемија које се јављају првенствено на Мадагаскару и спорадичних избијања или изолованих случајева у ендемским областима.[2]
Године 2022. могуће поријекло свих савремених ланаца ДНК бактеријеYersinia pestisпронађено је у људским остацима у три гроба лоцирана уКиргистану,датираних 1338. и 1339. године. Познато је да је опсада Кафе наКриму1346. године била прва епидемија куге, која се касније проширила по Европи. Секвенцирање ДНК у поређењу са другим древним и модерним ланцима осликава породично стабло бактерија. Бактерије које данас утичу намрмотеу Киргистану, најближе су ланцу пронађеном у гробовима, што указује да је то такође мјесто где се куга преноси са животиња на људе.[40]
Биолошко оружје[уреди|уреди извор]
Куга се кроз историју користила као биолошко оружје. Историјски извјештаји издревне Кинеи средњовјековне Европе детаљно говоре о употреби заражених животињских лешева, као што су краве или коњи, као и људских лешева, од странеСјонгнуа,Хуна,Монгола,Туркијацаи других група, за контаминацију непријатељских залиха воде. Записано је да је генералдинастије Хан—Хуо Кубинг,умро од такве контаминације док је учествовао у рату против Сјонгнуа. Такође је записано да су жртве куге баченекатапултому градове под опсадом.[41]
Године 1347.ђеновљанскипосједКафа,великог трговачког центра на полуострву Крим, био је под опсадом војске монголских ратникаЗлатне Хордепод командомЈани Бега.Након дуготрајне опсаде током које је монголска војска била заражена кугом, одлучили су да користе заражене лешеве као биолошко оружје. Лешеви су катапултирани преко градских зидина, заразивши становнике. Сматра се да је тај догађај можда довео до преноса Црне смрти преко њихових бродова на југ Европе, због чега се брзо ширила.[42]
ТокомДругог свјетског рата,јапанска војскаје користила куга као оружје, засновану на узгоју и ослобађању великог броја бува. Током јапанске окупацијеМанџурије,Јединица 731намјерно је заразилакинеске,корејске и манџуријскецивилеиратне заробљеникебактеријом куге, а те особе, назване „марута “или „балвани “, су затим проучаванидисекцијоми вивисекцијом док су још увијек били свјесни.Даглас Макартурје ослободио припаднике јединице као што јеШиро Ишиизтокијског трибунала,али је 12 њих процесуирано насуђењима за ратне злочине у Хабаровску1949. године током којих су неки признали да су ширили бубонску кугу у кругу од 36 километара у градуЧангде.[43]
Иши је иновирао бомбе које садрже живе мишеве и буве, са малим експлозивним оптерећењем, да испоруче наоружане микробе, превазилазећи проблем експлозива који убија заражену животињу и инсекте употребом керамичког, а не металног, кућишта за бојеву главу. Иако нису сачувани записи о стварној употреби керамичких шкољки, постоје прототипови и сматра се да су коришћени у експериментима током Другог свјетског рата.[44][45]
Послије Другог свјетског рата, Сједињене Америчке Државе и Совјетски Савез су развили средства за употребу плућне куге као оружја. Експерименти су укључивали различите методе испоруке, сушење у вакууму, одређивање величине бактерије, развој сојева отпорних на антибиотике, комбиновање бактерије са другим болестима (као што једифтерија) и генетски инжењеринг. Научници који су радили у програмима биолошког оружја у Совјетском Савезу изјавили су да су њихови напори били огромни и да су произведене велике залихе наоружаних бактерија куге. Информације о многим совјетским и америчким пројектима су углавном недоступне. Аеросолизована плућна куга је остала најзначајнија пријетња за употребу као биолошко оружје.[46][47][48]
Куга може да се лијечи антибиотицима, а неке земље, као што су Сједињене Америчке Државе, имају велике залихе антибиотика у случају да дође до биолошког напада, због чега се сматра да то чини пријетњу мање озбиљном.[49]
Види још[уреди|уреди извор]
Референце[уреди|уреди извор]
- ^абвгдђежз„Symptoms Plague”.CDC.септембар 2015.Приступљено15. 3. 2024.
- ^абвгдђежзијклљмнњо„Plague”.World Health Organization.октобар 2017.Приступљено15. 3. 2024.
- ^аб„Resources for Clinicians Plague”.CDC.октобар 2015.Приступљено15. 3. 2024.
- ^аб„FAQ Plague”.CDC.септембар 2015.Приступљено15. 3. 2024.
- ^„Plague”.World Health Organization.октобар 2017.Приступљено16. 3. 2024.
- ^„Plague”.World Health Organization.октобар 2017.Приступљено16. 3. 2024.
- ^„Transmission Plague”.CDC.септембар 2015.Приступљено15. 3. 2024.
- ^абPlague Manual: Epidemiology, Distribution, Surveillance and Control,pp. 9, 11. WHO/CDS/CSR/EDC/99.2
- ^Yersin, Alexandre (1894).„La peste bubonique à Hong-Kong”.Annales de l'Institut Pasteur.8:662—667.
- ^Watson, Greig (22. 4. 2020).„Coronavirus: What can the 'plague village of Eyam teach us?”.BBC News.Приступљено15. 3. 2024.
- ^абNelson, Christina A; Fleck-Derderian, Shannon; Cooley, Katharine M; Meaney-Delman, Dana; Becksted, Heidi A; Russell, Zachary; Renaud, Bertrand; Bertherat, Eric; Mead, Paul S (21. 5. 2020). „Antimicrobial Treatment of Human Plague: A Systematic Review of the Literature on Individual Cases, 1937–2019”.Clinical Infectious Diseases.70(Supplement_1): S3—S10.ISSN1058-4838.PMID32435802.doi:10.1093/cid/ciz1226
 .
.
- ^Nelson, Christina A. (2021).„Antimicrobial Treatment and Prophylaxis of Plague: Recommendations for Naturally Acquired Infections and Bioterrorism Response”.MMWR. Recommendations and Reports.70(3): 1—27.ISSN1057-5987.PMC8312557
 .PMID34264565.doi:10.15585/mmwr.rr7003a1
.PMID34264565.doi:10.15585/mmwr.rr7003a1  .
.
- ^Brown, S. D.; Montie, T. C. (1977).„Beta-adrenergic blocking activity of Yersinia pestis murine toxin”.Infection and Immunity.18(1): 85—93.PMC421197
 .PMID198377.doi:10.1128/IAI.18.1.85-93.1977.
.PMID198377.doi:10.1128/IAI.18.1.85-93.1977.
- ^Sebbane, F.; Jarret, C. O.; Gardner, D.; Long, D.; Hinnebusch, B. J. (2006).„Role ofYersinia pestisplasminogen activator in the incidence of distinct septicemic and bubonic forms of flea-borne plague”.Proc Natl Acad Sci U S A.103(14): 5526—5530.Bibcode:2006PNAS..103.5526S.PMC1414629
 .PMID16567636.doi:10.1073/pnas.0509544103
.PMID16567636.doi:10.1073/pnas.0509544103  .
.
- ^„Symptoms | Plague”.Centers for Disease Control and Prevention.14. 9. 2015.Приступљено15. 3. 2024.
- ^Sebbane, F.; Gardner, D.; Long, D.; Gowen, B. B.; Hinnebusch, B. J. (2005).„Kinetics of Disease Progression and Host Response in a Rat Model of Bubonic Plague”.Am J Pathol.166(5): 1427—1439.PMC1606397
 .PMID15855643.doi:10.1016/S0002-9440(10)62360-7.
.PMID15855643.doi:10.1016/S0002-9440(10)62360-7.
- ^„Plague”.Centers for Disease Control and Prevention.Приступљено15. 3. 2024.
- ^Wagle, P. M. (1948). „Recent advances in the treatment of bubonic plague”.Indian J Med Sci.2:489—494.
- ^Meyer, K. F. (1950). „Modern therapy of plague”.J Am Med Assoc.144(12): 982—85.PMID14774219.doi:10.1001/jama.1950.02920120006003.
- ^Datt Gupta, A. K. (1948).„A short note on plague cases treated at Campbell Hospital”.Ind Med Gaz.83(3): 150—151.PMC5190352
 .PMID29014753.
.PMID29014753.
- ^Ryan, K. J.; Ray, C. G., ур. (2004).Sherris Medical Microbiology: An Introduction to Infectious Diseases(4. изд.). New York: McGraw-Hill.ISBN978-0-8385-8529-0.
- ^Hoffman, S. L. (1980). „Plague in the United States: the "Black Death" is still alive”.Annals of Emergency Medicine.9(6): 319—322.PMID7386958.doi:10.1016/S0196-0644(80)80068-0.
- ^абвгдђежзијJullien, Sophie; Dissanayake, Harsha A; Chaplin, Marty (26. 6. 2020). Cochrane Infectious Diseases Group, ур.„Rapid diagnostic tests for plague”.Cochrane Database of Systematic Reviews(на језику: енглески).2020(6): CD013459.PMC7387759
 .PMID32597510.doi:10.1002/14651858.CD013459.pub2.
.PMID32597510.doi:10.1002/14651858.CD013459.pub2.
- ^Burch, Jane; Bhat, Smitha (2021).„What is the accuracy of the rapid diagnostic test based on the antigen F1 (F1RDT) for the diagnosis of plague?”.Cochrane Clinical Answers.S2CID234804227.doi:10.1002/cca.3217.
- ^WHO Guidelines for Plague Management.World Health Organization. 2021. стр. 1—19.
- ^аб„Waldemar Haffkine: The vaccine pioneer the world forgot”.BBC News.11. 12. 2020.Приступљено16. 3. 2024.
- ^„Waldemar Mordecai Haffkine”.Haffkine Institute.Приступљено16. 3. 2024.
- ^Hawgood, Barbara J. (фебруар 2007).„Waldemar Mordecai Haffkine, CIE (1860–1930): prophylactic vaccination against cholera and bubonic plague in British India”.Journal of Medical Biography.15(1): 9—19.ISSN0967-7720.PMID17356724.doi:10.1258/j.jmb.2007.05-59.
- ^„Plague Vaccine”.CDC. 11. 6. 1982.Приступљено16. 3. 2024.
- ^Jefferson, Tom, ур. (2000).„Vaccines for preventing plague”.Cochrane Database Syst Rev.1998(2): CD000976.PMC6532692
 .PMID10796565.doi:10.1002/14651858.CD000976.
.PMID10796565.doi:10.1002/14651858.CD000976.
- ^аб
 Овај чланак користи текст рада који је ујавном власништву.
Овај чланак користи текст рада који је ујавном власништву.
- ^аб
 Овај чланак користи текст рада који је ујавном власништву.
Овај чланак користи текст рада који је ујавном власништву.
- ^
 Овај чланак користи текст рада који је ујавном власништву.
Овај чланак користи текст рада који је ујавном власништву.
- ^абNelson, Christina A; Fleck-Derderian, Shannon; Cooley, Katharine M; Meaney-Delman, Dana; Becksted, Heidi A; Russell, Zachary; Renaud, Bertrand; Bertherat, Eric; Mead, Paul S (2020-05-21). „Antimicrobial Treatment of Human Plague: A Systematic Review of the Literature on Individual Cases, 1937–2019”.Clinical Infectious Diseases.70(Supplement_1): S3—S10.ISSN1058-4838.PMID32435802.doi:10.1093/cid/ciz1226
 .
.
- ^Jullien, Sophie; Dissanayake, Harsha A; Chaplin, Marty (26. 6. 2020). Cochrane Infectious Diseases Group, ур.„Rapid diagnostic tests for plague”.Cochrane Database of Systematic Reviews.2020(6): CD013459.PMC7387759
 .PMID32597510.doi:10.1002/14651858.CD013459.pub2.
.PMID32597510.doi:10.1002/14651858.CD013459.pub2.
- ^Mwengee W; Butler, Thomas; Mgema, Samuel; Mhina, George; Almasi, Yusuf; Bradley, Charles; Formanik, James B.; Rochester, C. George (2006). „Treatment of Plague with Genamicin or Doxycycline in a Randomized Clinical Trial in Tanzania”.Clin Infect Dis.42(5): 614—21.PMID16447105.doi:10.1086/500137
 .
.
- ^Drug-resistant plague a 'major threat', say scientists,SciDev.Net.
- ^„Plague – Madagascar”.World Health Organization. 21. 11. 2014. Архивирано изоригинала23. 11. 2014. г.Приступљено16. 3. 2024.
- ^„WHO scales up response to plague in Madagascar”.World Health Organization (WHO). 1. 10. 2017.Приступљено16. 3. 2024.
- ^„Origin of Black Death finally found in bacteria from Kyrgyzstan graves”.Приступљено16. 3. 2024.
- ^Schama, S. (2000).A History of Britain: At the Edge of the World? 3000 BC-AD 1603.London:BBC Worldwide. стр. 226.
- ^Wheelis, M. (2002).„Biological warfare at the 1346 siege of Caffa”.Emerging Infectious Diseases.8(9): 971—975.PMC2732530
 .PMID12194776.doi:10.3201/eid0809.010536.
.PMID12194776.doi:10.3201/eid0809.010536.
- ^Barenblatt, Daniel (2004).A Plague upon Humanity.HarperCollins. стр.220–221.
- ^„Japan's Secret Biological Weapons Program”.Damn Interesting.Архивирано изоригинала23. 04. 2019. г.Приступљено16. 3. 2024.
- ^Chen, Boyuan (17. 9. 2013).„New evidence of Japan's Unit 731 bio-warfare”.china.org.cn.Приступљено16. 3. 2024.
- ^„Plague”.Johns Hopkins Center for Public Health Preparedness.The Johns Hopkins University.Приступљено16. 3. 2024.
- ^Fleisher, Lee (2012).Anesthesia and Uncommon Diseases.Elsevier Health Sciences. стр. 394.ISBN9781455737550.
- ^Riedel, Stefan (18. 4. 2005).„Plague: from natural disease to bioterrorism”.Baylor University Medical Center Proceedings.18(2): 116—124.PMC1200711
 .PMID16200159.doi:10.1080/08998280.2005.11928049.
.PMID16200159.doi:10.1080/08998280.2005.11928049.
- ^Tamparo, Carol; Lewis, Marcia (2011).Diseases of the Human Body.Philadelphia, PA: F.A. Davis Company. стр.70.ISBN9780803625051.
Додатна литература[уреди|уреди извор]
- Nelson CA, Meaney-Delman D, Fleck-Derderian S, Cooley KM, Yu PA, Mead PS (јул 2021).„Antimicrobial Treatment and Prophylaxis of Plague: Recommendations for Naturally Acquired Infections and Bioterrorism Response”(PDF).MMWR Recomm Rep.70(3): 1—27.PMC8312557
 .PMID34264565.doi:10.15585/mmwr.rr7003a1
.PMID34264565.doi:10.15585/mmwr.rr7003a1  .Архивирано(PDF)из оригинала 2022-10-09. г.
.Архивирано(PDF)из оригинала 2022-10-09. г.
Спољашње везе[уреди|уреди извор]
- Место на коме је куга заустављена („Политика “, 8. мај 2011)
- Јеротије Н. Вујић:Епидемија куге у Брежђу и Осечиници 1837. годинеАрхивиранона сајтуWayback Machine(7. децембар 2013), pp. 83-169, у„Гласник “, број 2-3Архивиранона сајтуWayback Machine(3. децембар 2013), Историјски архив, Ваљево, 1967. године.
- У вртлогу црне смрти („Вечерње новости “, фељтон, октобар-новембар 2014)Архивиранона сајтуWayback Machine(10. новембар 2014)
 | Молимо Вас, обратите пажњу наважно упозорење у вези са темама изобласти медицине (здравља). |
